Болит кисть руки с тыльной стороны. Болит внешняя сторона ступни: в чём причины и как устранить
Появление боли Это не только дискомфорт, но и признак определённой проблемы в работе организма. Если дискомфорт возник в области стопы, это ещё влечёт за собой ухудшение подвижности, боль, отёчность. В этом случае сразу начинаем вспоминать, не было ли растяжения, ушиба или похожей травмы, но не исключено, что болит стопа сбоку с внешней стороны по иной причине, которую можно установить лишь во время обследования.
Выясняем причину
Чтобы выяснить, отчего может заболеть ступня с внутренней стороны, достаточно проанализировать основные признаки, которыми сопровождается дискомфорт. Боль может развиться только в части стопы или разлиться по всей ступне, появляться при нагрузке или в состоянии покоя, быть острой или носить тупой, тянущий характер. В некоторых случаях боль усиливается при надавливании на часть стопы, отдаёт в верхнюю часть ноги. Боль может быть симптомом заболевания, связанного с нарушением в другой системе, к примеру, сердечно-сосудистой.
Итак, почему может появиться боль в стопе сбоку, и с какими заболеваниями связана? Это:
- повреждение связочного аппарата;
- узкая неудобная обувь;
- травма;
- воспаление суставов ноги;
- остеопороз;
- плоскостопие;
- заболевание вен;
- поражение большеберцового нерва;
- воспаление сухожильно-связочного аппарата.
Каждая из этих причин имеет свои предпосылки. Так, сухожильно-связочный аппарат воспаляется из-за «стоячей» работы, напряжённой тренировки, резкого набора веса. также при недостатке кальция, и в этом случае отсутствуют покраснение и отёчность, температура тела остаётся нормальной, а непосредственно боль, затронувшая правый участок ступни, появляется только при физической нагрузке. Причём, достаточно даже незначительной нагрузки в виде обычной ходьбы.

Если рассматривать физическую нагрузку и травмы как причины появления боли, невозможно обойти вниманием занятия спортом. Так, часто страдает внешняя сторона стопы в футболе, поскольку именно эту зону игроки используют чаще всего: ею отдают быстрый и точный пас, бьют по воротам, применяя приём, который делает удар более опасным. Однако во время тренировки или игры может произойти неловкое движение, которое повлечёт за собой вывих и растяжение связок в области щиколотки. Когда стопа подворачивается внутрь, страдает боковая поверхность ступни, и если произошёл частичный разрыв связок, появляется отёчность. При этом боль носит ноющий характер, беспокоит постоянно, независимо от того, имеется нагрузка или нет.
Иногда в результате нагрузки и частичного вывиха страдает кубовидная кость стопы, и здесь характерны именно боли с внешней стороны стопы, которые распространяются на весь наружный край ступни, вплоть до самих пальцев. Наблюдаются также другие симптомы (покраснение, отёк), которые сильнее заявляют о себе при беге, ходьбе, прыжках. Но если сразу, как только вы почувствовали, что болит , обратиться к доктору и пройти лечение, все симптомы быстро исчезают. Своевременное обращение к врачу необходимо и в том случае, если появилась боль в своде стопы с левой стороны, поскольку это считается симптомом плоскостопия, а также фасциита, когда страдает соединительная ткань костей ступни от пятки до пальцев. Здесь лечение будет более успешным при раннем обращении к доктору, причём, если вовремя начать лечение, к примеру, фасциита, то можно предотвратить появление пяточной шпоры.
Определение истинной причины проблемы
Безусловно, чтобы ответить на вопрос, почему болит ступня слева, предположений и начального осмотра недостаточно для проведения лечения. После осмотра врач даёт направление на проведение рентгенографии, а при необходимости - на МРТ. Так, рентгенологическое исследование даёт возможность выявить болезнь, оценить степень тяжести повреждения суставов, связок, мышц. Ведь наружное ребро ступни может болеть не только по причине явных повреждений в виде травмы, но и в результате развития артрита, артроза, подагры, пяточной шпоры, синовита.
Определить любую патологию костных и мягких тканей помогает магнитно-резонансная томография, во время которой последовательно сканируются все структурные образования на стопе.
С помощью МРТ можно выявить фасциит и пяточную шпору, растяжение ткани, начало воспалительного процесса, врождённое и приобретённое плоскостопие, артрит, артроз. Спортсменам этот вид диагностики просто необходим, поскольку у них чаще всего диагностируется болезнь Севера, когда воспаление развивается из-за постоянных микротравм пяточной кости. Диагностика методом МРТ нужна при подозрении на инфекционное заболевание костей или мягких тканей: во время исследования можно, к примеру, увидеть чёткие контуры распространения гнойного процесса и насколько он затронул кости и суставы.
На основании результатов, полученных во время исследований, врач-ортопед ставит диагноз. Не исключено, что потребуется помощь другого специалиста. В зависимости от выявленного заболевания, может понадобиться консультация хирурга, невропатолога/невролога, травматолога, ревматолога, остеопата.
Возможное лечение
Если сильно болит стопа, для снятия симптомов назначаются противовоспалительные препараты, и это может быть Диклофенак, Индометацин, Мелоксикам. Они, как все нестероидные противовоспалительные препараты, не только снимают боль, но и препятствуют развитию воспаления, способствуют устранению отёков и опухания. Однако следует учесть, что НПВП имеют ряд противопоказаний, вызывают нежелательные побочные реакции. Так, препараты этой группы противопоказаны детям до 6 лет, беременным и кормящим женщинам, а также людям с язвенной болезнью желудка и двенадцатиперстной кишки, страдающим бронхиальной астмой, крапивницей.
Для быстрого получения результата основной курс лечения дополняется витаминами, препаратами кальция. Рекомендуются также:
- тёплые ванночки (из расчёта 100 г соли на 1 л воды);
- растирание пихтовым маслом;
- холодные компрессы (с кусочком льда, завёрнутым в полотенце);
- мази на основе конского каштана, свиного жира и камфорного масла;
- растирания настойкой (сабельника, сирени).

Любой из этих методов воздействия на проблемный участок следует применять после консультации врача. Кроме того, в лечение включаются массаж, физиотерапевтические процедуры.
Независимо от причины появления боли и назначенного лечения необходимо обеспечить ступне щадящий режим. Нагрузки во время лечения должны быть минимальными. При появлении любых изменений следует сообщать доктору.
Что можно сделать для профилактики?
Профилактика помогает предотвратить возникновение проблемы или уменьшить её проявления. Рекомендуется чаще массажировать стопы, тщательно прорабатывая суставы и подошвы. Причём, прорабатывать все участки ступни следует не только руками, но и с помощью простейших спортивных снарядов в виде маленьких мячиков, массажёров с шипами. К слову, такой массаж помогает уменьшить плоскостопие, восстановить мышцы и связки после травмы.
Полезно ходить босиком по песку, зелёной траве, мелким камушкам наподобие гальки. Уменьшить риск заболеваний помогают ежедневные прогулки пешком, езда на велосипеде, плаванье. Нужно также следить за общим состоянием своего организма, поскольку лишний вес, к примеру, усиливает давление на ступни, увеличивает риск травмы.

Не рекомендуется носить тесную, слишком узкую обувь. Это касается любой обуви, в том числе, спортивной. Туфли, босоножки и кроссовки должны быть нужного размера, иметь хорошую подошву. Можно подобрать к ним супинаторы, которые правильно распределяют нагрузку на стопу, что особенно важно при восстановлении после растяжения или иного вида травмы, при плоскостопии, пяточной шпоре.
Как показывает практика, значительной части проблем в области стопы можно избежать, если следовать советам специалистов относительно распределения нагрузок, а также употребления продуктов, богатых кальцием . При возникновении дискомфорта или болезненных ощущений следует обратиться к врачу.
- Откуда появляется боль
- Неудобная обувь
- Поражения сухожильно-связочного аппарата
- Артриты и артрозы
- Причины боли в наружной стороне стопы
Когда болит внешняя сторона стопы, необходимо обратить на эту боль особое внимание. Если у нее нет очевидной причины, придется обращаться поочередно к травматологу, ортопеду, хирургу, ревматологу, неврологу, ангеохирургу. Классифицировать боль в стопах, ступнях и ногах можно по разным признакам.
По признаку распространенности боли бывают локальными (затрагивают ограниченную область стопы, часть ступни) или разлитыми (охватывают всю стопу). По отношению к внешнему воздействию они делятся на боли покоя и боли нагрузки. По характеру боль может носить острый колющий характер, быть тупой и тянущей.
По времени возникновения боли бывают утренними, возникающими в конце для после физической нагрузки и постоянными.
Мы не будем рассматривать все виды и причины болей, которые затрагивают стопы, ступни и ноги. Коснемся лишь тех, которые вызывают болевые ощущения на внешней области стопы сбоку.
Откуда появляется боль
 Если болит ступня только под нагрузкой (при ходьбе), боль не сопровождается отеком, покраснением, повышением местной температуры, ее причиной могут быть заболевания, связанные с хроническим недостатком кальция (остеомаляции), бессимптомный остеопороз.
Если болит ступня только под нагрузкой (при ходьбе), боль не сопровождается отеком, покраснением, повышением местной температуры, ее причиной могут быть заболевания, связанные с хроническим недостатком кальция (остеомаляции), бессимптомный остеопороз.
Если же сильная боль в ногах (в частности, на внешней стороне стопы) возникает при статической нагрузке («стоячая» работа), усиленной физической нагрузке (при ходьбе, беге), в том числе возникшей в результате резкого набора веса и носит разлитой характер, можно предположить повреждение связочного аппарата.
Прочие причины боли внешней стороны стопы: узкая неудобная обувь, туфли на высоком каблуке, травмы, воспалительные поражения сухожильно-связочного аппарата, воспалительные поражения суставов, остеопороз, плоскостопие, заболевание вен, поражение большеберцового нерва.
Вернуться к оглавлению
Неудобная обувь
Такая причина болей в ногах не требует вмешательства специалистов. Однако следует помнить, что со временем при ношении такой обуви, даже после того, как нога адаптировалась и боль прекратилась, стопа продолжает деформироваться.
Со временем боль возобновится, но уже будет являться симптомом серьезного поражения суставно-связочного аппарата. Болезнь затронет не только суставно-связочный аппарат стопы, ноги, но и весь позвоночник.
Травмы, вызывающие боль на внешней поверхности стопы (растяжения и переломы), подразделяются на несколько типов:

- Растяжение: повреждение связок в области лодыжки – одна из самых распространенных причин резкой и сильной боли с внешней стороны стопы. Наиболее часто ступня подворачивается внутрь (рис 2), лодыжка оказывается смещенной и растяжению подвергается передняя таранно-малоберцовая связка.
- Усталостный (ползущий) перелом: он возникает под воздействием монотонных, многократно повторяющихся микротравм. Боль от переломов, затрагивающих пяточную и ладьевидную кости локализуется с внешней стороны стопы. Ползущий перелом костей плюсны вызывает боль по обе стороны от нее. На ранних стадиях болезненные ощущения в стопе не сильны, имеют тянущий характер, повреждение может не диагностироваться по рентгеновским снимкам, чаще встречается у спортсменов.
- Синдром кубовидной кости – редкое поражение. Травма бывает прямая (повреждающий фактор оказывает влияние на тыльную часть стопы) и непрямая (компрессионная): кубовидная кость сдавливается между костями плюсны и пяточной костью, возможен также вывих в пяточно-кубовидном сплетении при чрезмерном сгибании подошвы. Такое повреждение встречается у танцоров, велосипедистов, у пациентов с синдромом гиперпластичности кожи.
Лечение при травмах стопы подразумевает ее фиксацию, в случае растяжения – это тугая повязка с использованием эластичных бинтов, в случае переломов – это короткая гипсовая шина. Дополнительно могут быть назначены специальные кремы, мази, обезболивающие средства. В особых случаях может потребоваться оперативное лечение.
Вернуться к оглавлению
Поражения сухожильно-связочного аппарата
Виды поражений:
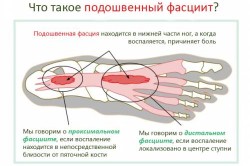
- Плантарный (подошвенный) фасциит – воспалительный процесс в фасциях стопы, возникает при чрезмерных нагрузках (работа на ногах, увеличение массы тела, прогрессирование плоскостопия). Боль беспокоит по утрам. Если воспалительный процесс в районе пяточной кости имеет длительное течение, то возможно развитие пяточной шпоры (костного выступа).
- Тендинит ахилова сухожилия – дегенеративный (воспаление или повреждение) процесс воспаления пяточного сухожилия. Сильная боль часто локализуется в области пятки с внешней стороны, сопровождается повышением чувствительности кожного покрова в месте воспаления, нарушением подвижности стопы. Возникает в результате микротравм, повышенной двигательной активности, при наличии некоторых заболеваний (подагры, ревматоидного артрита).
- Лигаментит – воспаление связок, которое сопровождает резкая, сильная боль, затрагивающая не только боковую часть стопы, но и голеностопный сустав, подъем и подошвенные зоны. Возникает это поражение, как следствие микротравм, образующихся при усиленных нагрузках на кости стопы, или при некоторых инфекционных поражениях.
Лечение консервативное, включает массаж (по показаниям), ЛФК, ношение специальной ортопедической обуви. Дополнительно могут быть назначены специальные мази, кремы, гели.
Вернуться к оглавлению
Артриты и артрозы
Воспалительные поражения стопы подразделяются на 2 вида:
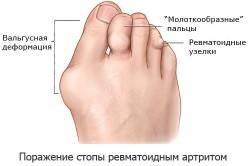
- Артриты – группа заболеваний, поражающих суставы. Артриты вызваны разными причинами и проявляются в ряде разновидностей: ревматоидный артрит (чаще поражает суставы стоп), подагра, остеоартрит, реактивный артрит. Характеризуются специфической симптоматикой: изменением цвета кожи, отеком, температурой. Больной слегка прихрамывает. При поражении соответствующих суставов сильная боль возникает в наружной части стопы.
- Артрозы – группа дегенеративных заболеваний, которые связаны с разрушением хряща суставной сумки, воспалением тканей около суставов, сопровождающиеся нарушением в них микроциркуляции крови и трофики. В связи с тем, что пациент старается щадить пораженный сустав, нагрузка перекладывается на внешнюю область стопы. Это приводит к утомлению связочного аппарата стопы и болям во внешней ее части.
Лечение предполагается консервативное и включает в себя физиопроцедуры в области стопы, курс нестероидных противовоспалительных средств и гормонов, при инфекционном процессе – антибиотики. Обострение подагры снимают с помощью выведения из организма человека излишков мочевой кислоты. В некоторых случаях показано оперативное лечение.
ВКонтакте Facebook Одноклассники
Как диагностировать и предупредить этот профессиональный недуг машинисток, программистов и музыкантов
С неприятными ощущениями в «рабочей» руке сталкиваются все, кто вынужден достаточно долго заниматься ручным трудом, требующим мелких движений пальцами. Постоянное напряжение кистей, особенно правой у правшей и левой у левшей, нарушает кровообращение в руках, способствует возникновению остеохондроза, деформаций позвоночника, суставов рук - от плеча до пальцев.
Как следствие - отеки, боли, мурашки по коже, спазмы и слабость в мышцах. В запущенных случаях возможна потеря чувствительности ладони и пальцев, снижение подвижности суставов.
В XX веке эту болезнь называли «рука машинистки» - от постоянной вибрации при печати на машинке больше всего страдали суставы рук, приводя в тяжелых случаях к инвалидизации и необходимости сменить профессию. В XXI веке заболевание переместилось в офисы и игровые клубы - риск заполучить туннельный синдром особенно высок у всех, кто проводит за компьютером более 3-4 часов в день, интенсивно печатая или двигая мышку. Помимо «белых воротничков», туннельному синдрому подвержены водители, парикмахеры, кассиры, некоторые музыканты (скрипачи, пианисты) и фотографы. Средний возраст начала заболевания - 40-60 лет, однако болезнь, увы, молодеет, и при должном невнимании к своему здоровью, можно начать жаловаться на боли в руках и в 25 лет.
Диагноз: перетрудился!
Недуг возникает как следствие постоянного монотонного труда, без отдыха и производственной гимнастики. Способствуют формированию патологических изменений неудобная поза, отсутствие опоры для локтей или запястий, продолжительность рабочего дня более 6-8 часов, стаж работы более 5 лет. При менопаузе, беременности, постоянных мелких травмах (от игры в баскетбол и т.д.) или плохо зажившем переломе лучевой кости, диабете, подагре, артритах, ревматизме шанс заболеть увеличивается.
Тревожные сигналы, на которые следует обратить внимание в первую очередь - ослабление мускульной силы к концу рабочего дня, ощущение онемения в одной или обеих руках, от пальцев до локтя и плеча, скованность движений. После отдыха симптомы не проходят, случается, неприятные ощущения не дают уснуть и будят ночью. Если не заняться лечением или хотя бы не взять длительный отпуск, проблемы усиливаются:
появляются боли, сперва легкие, затем мучительные, сковывающие. Вплоть до того, что пациент не может удержать ложку или карандаш, держаться за поручень, больше 10-15 минут выполнять ручную работу.
Важные симптомы, позволяющие отличить туннельный синдром от других заболеваний:
* Поражается ладонь, 1-4 пальцы, реже рука до локтя. Если болит мизинец или тыльная сторона кисти - причина другая.
* Страдают обе руки, но рабочая больше.
* Обострения возникают ночью, будят больного, снимаются массажем, энергичным встряхиванием рук.
* Возникает слабость пальцев, плохая координация движений - изменяется почерк, больному трудно вдеть нитку в иголку, поднять полный чайник одной рукой и т.д.
* Имеют место изменения чувствительности (покалывание, жжение, потеря чувствительности в кончиках пальцев), изменение терморегуляции кистей (постоянно горячие или холодные руки).
* Возникает сильная усталость к концу рабочего дня, руки перестают слушаться.
* Остальные органы и системы не поражены - не меняется, например, походка, обоняние, давление, скорость реакций.
Вся болезнь от нерва
Причина возникновения туннельного синдрома - защемление нерва, идущего по карпальному каналу (полное название болезни - карпальный туннельный синдром, Carpal Tunnel Syndrome — CTS). Как правило, нерв защемляется в запястье, прижатый отекшей поперечной связкой запястья или сухожилиями. Или отекает сам вследствие более высокого места защемления. Нарушается проходимость нервных сигналов, воспаленный нерв сперва причиняет болевые ощущения, а затем отмирает, со всеми вытекающими последствиями.
Ликвидацией туннельного синдрома в выраженной стадии должны заниматься врачи-специалисты. Лечение заключается в уменьшении отеков и болевого синдрома, что помогает нерву восстановить чувствительность и занять свое законное место в запястном канале. Как правило, используются противовоспалительные препараты, гормоны и обезболивающие. В тяжелых случаях необходима операция - хирург вскрывает пораженный канал, очищает его от разросшейся фиброзной ткани и восстанавливает нормальное положение нерва. Операция все чаще проводится через эндоскопический разрез и не наносит особого вреда пациенту. Но, естественно, лучше не доводить дело до операционного стола и лечить туннельный синдром на ранних стадиях.
Больной, исцелись сам!
Домашнее лечение, конечно же, не может заменить медикаментозную терапию. Однако на ранних стадиях заболевания вполне достаточно домашних средств, чтобы восстановить здоровье и работоспособность. Самое простое средство, которым пользовались наши прапрабабушки - митенки, то есть перчатки с обрезанными пальцами, связанные из натуральной шерсти, лучше всего собачьей. Тепло от перчаток снимет боль, колючая шерсть обеспечит постоянный массаж, а упругая манжетка на запястье сработает фиксирующей повязкой и снимет с сустава нагрузку. Неплохой эффект дадут компрессы и растирания с согревающими или охлаждающими маслами - камфарным, эвкалиптовым, мятным. Горячие ручные ванночки с морской солью помогут снять отек, расслабить мышцы и умерить воспаление. Летом на пляже для тех же целей очень полезно использовать нагретый песок и крутить в пальцах теплую, шершавую гальку.
Массаж и самомассаж предплечий и кистей рук - необходимая составляющая лечения туннельного синдрома. Необходимо ежедневно растирать пальцы, ладони и запястья с массажным кремом или детским маслом, а два-три раза в год проходить курсы общего профилактического массажа спины - боли в руках могут быть следствием остеохондроза или защемления мышц плечевого пояса.
Для профилактики заболевания очень важна гигиена труда и продуманный режим работы. Каждый час следует делать перерыв, хотя бы на 3-5 минут, поднимать кисти рук вверх и делать небольшую зарядку - махать и крутить ладонями в разные стороны, сжимать и разжимать пальцы, складывать их в замок или веером, переплетая, как в детской игре.
Прекрасной профилактикой туннельного синдрома служат мягкие и упругие игрушки «антистрессы», которые можно помять прямо на рабочем месте. Ту же роль играют металлические шарики и обыкновенные четки - перебирать пальцами крупные бусины необыкновенно полезно. Кистевые эспандеры полезны для профилактики болезни, однако при развитом туннельном синдроме лучше избегать лишних нагрузок.
Внимательно следите за своим рабочим местом - удобно ли вам сидеть, есть ли поручни у рабочего кресла, анатомический бугор под ладонь на коврике для мышки (это позволяет расслабить запястье). Очень важно следить, чтобы в помещении было не слишком холодно или сыро, вы бы не сидели на сквозняке - простуды и стылый воздух не лучшим образом сказываются на подобных заболеваниях.
Из спортивных занятий при туннельном синдроме полезны плавание на небольшие дистанции, настольный теннис и всевозможные детские игры с веревочкой, так называемые «путанки». Интересный способ профилактики - танцы, в которых активно задействованы жесты рук - индийские, цыганские, «танец живота». Лучше воздержаться от видов спорта, связанных с сильной нагрузкой на руки и запястья, особенно ручных игр с мячом, атлетической гимнастики, стрельбы, силовых видов спорта. Носить тяжелые предметы, сумки, пакеты в руках тоже не рекомендуется.
Иногда врачи советуют пациентам переключиться на домашние хлопоты, сменить вид деятельности. Мытье посуды и стирка в горячей воде, вышивание и вязание, сбор мозаик и пазлов помогают расслабить запястья. Можно воспользоваться «рецептом Золушки» - смешать, скажем, горох и фасоль, а затем медленно их разбирать, перекатывая зернышки в ладонях.
Но самое главное при лечении туннельного синдрома - не запускать его. Избегать переработок и цейтнотов, 12-часового рабочего дня, чересчур разболтанных или тугих клавиатур, неудобных столов и компьютерных мышек. Вовремя уходить в отпуск, давать рукам отдых в выходные дни. И обращаться к врачу, как только у вас появляются неприятные симптомы. Чем раньше начать бороться с болезнью, тем быстрее и проще от нее избавиться.
Записаться на рентген в клинику доктора Пеля!Похожие статьи
-
Английский - часы, время
Всем кто интересуется изучением английского языка, приходилось сталкиваться со странными обозначениями p. m. и a. m , и вообще, везде, где упоминается о времени, почему-то используется всего 12 часовой формат . Наверное, для нас живущих...
-
"Алхимия на бумаге": рецепты
Doodle Alchemy или Алхимия на бумаге на Андроид — интересная головоломка с красивой графикой и эффектами. Узнайте как играть в эту удивительную игру, а также найдите комбинации элементов для прохождения игры Алхимия на бумаге. Игра...
-
Не запускается Batman: Arkham City (Batman: Аркхем Сити)?
Если вы столкнулись с тем, что Batman: Arkham City тормозит, вылетает, Batman: Arkham City не запускается, Batman: Arkham City не устанавливается, в Batman: Arkham City не работает управление, нет звука, выскакивают ошибки, в Batman:...
-
Как отучить от игровых автоматов человека Как отучить играть в азартные игры
Вместе с психотерапевтом московской клиники Rehab Family и специалистом в терапии игромании Романом Герасимовым «Рейтинг Букмекеров» проследил путь игромана в ставках на спорт – от формирования зависимости до обращения к врачу,...
-
Ребусы Занимательные ребусы головоломки загадки
Игра "Загадки Ребусы Шарады": ответ к разделу "ЗАГАДКИ" Уровень 1 и 2 ● Не мышь, не птица - в лесу резвится, на деревьях живёт и орешки грызёт. ● Три глаза - три приказа, красный - самый опасный. Уровень 3 и 4 ● Две антенны на...
-
Сроки поступления средств на ЯД
СКОЛЬКО ИДУТ ДЕНЬГИ НА СЧЕТ КАРТЫ СБЕРБАНКА Важные параметры платежных операций – сроки и тарифы зачисления денежных средств. Эти критерии прежде всего зависят от выбранного способа перевода. Какие условия перечисления денег между счетам
